Е.М. ОВСЯННИКОВА 1, д.м.н., Н.А. КОРОВИНА 1, д.м.н., С.Л. МОРГУНОВА 2, к.м.н., Т.Ю. СТОЙКО 2, О.П. БОДАРЕВСКАЯ 2
1 Кафедра педиатрии Российской медицинской академии последипломного образования, Москва
2 Поликлиника ОАО «Газпром», Москва
Ведущее место в структуре детской инфекционной патологии занимают острые респираторные вирусные инфекции (ОРВИ), в т. ч. и грипп [1]. В статье приведены основные возбудители ОРВИ у детей, представлены сведения о клинической картине ОРВИ и гриппа, роли иммуномодуляторов в терапии ОРВИ.
В литературе приводятся различные данные по структуре ОРВИ. Вирусы относятся к облигатным внутриклеточным паразитам. Основным условием для их существования является синтез вирусоспецифических белков и формирование вирусного генома из материалов инфицированной клетки-хозяина [2]. Медицинское значение имеют около 600 вирусов [3]. Удельный вес вирусов гриппа, по некоторым данным, составляет 35--50%, парагриппозных вирусов -- от 7--12 и до 35%, РС-вирусов -- от 8--10 до 20%, аденовирусов -- от 10--12 до 20% и более [4, 5].
Патогенез ОРВИ связан с проникновением вируса в клетку, где он оказывает в ней дегенеративные и деструктивные изменения, вплоть до некроза.
Верхние дыхательные пути, с одной стороны, являются барьером, с другой -- входными воротами для патогенных микроорганизмов. Барьерная функция дыхательных путей осуществляется за счет естественной защиты организма в целом и респираторного тракта в частности. При попадании возбудителя на слизистую респираторного тракта срабатывают две последовательно включающиеся формы защиты от инфекции: мукоцилиарная и иммунная. В физиологических условиях защитная система организма препятствует распространению микроорганизмов и вирусов в дыхательных путях. При определенных условиях (переохлаждение, загрязнение воздуха, вирусная инфекция) равновесие между системой защиты и патогенными факторами нарушается в сторону последних, следствием чего является воспаление респираторного тракта. Клетки эпителия дыхательных путей, поврежденные вирусным воздействием, выделяют медиаторы воспаления, которые активируют нервно-рефлекторные механизмы и могут провоцировать формирование медленного и хронического процесса в организме [6].
Клинический облик многих вирусных инфекций человека связан с персистенцией -- длительным сохранением вируса в организме хозяина. Проявляется персистенция в виде латентной, хронической или медленной инфекции.
Хроническая инфекция -- персистенция вируса, сопровождающаяся симптомами заболевания с поддерживанием патологического процесса в течение длительного времени. Хроническая инфекция протекает с ремиссиями, перемежающимися с обострениями, возможен переход в медленную вирусную инфекцию.
Медленная инфекция -- персистенция вируса с медленным, но неуклонным развитием симптомов заболевания и патологического процесса в одном органе после многочисленного инкубационного периода, заканчивающегося летально [5].
Латентная форма инфекции -- это бессимптомная персистенция вируса, при которой возможны как полный репродуктивный цикл зрелого вируса с выделением его во внешнюю среду, так и нарушенный на любом этапе цикл репродукции. При воздействии каких-либо внешних влияний в организме может наступить активация персистирующего латентного вируса и развитие другой формы инфекционного процесса (острая, хроническая, медленная).
ОРВИ обычно характеризуется симптомокомплексом, включающим воспалительные изменения в носоглотке (затруднение носового дыхания, выделения из носа, гиперемия зева, болезненность при глотании), кашель, явления интоксикации (лихорадка, ознобы, одышка, слабость, мышечные боли). Заболевания, вызванные разными вирусами, отличаются степенью выраженности отдельных симптомов, продолжительностью течения. Явления интоксикации более выражены при гриппе, а катаральные явления в носоглотке -- при других вариантах инфекций.
Риновирусная инфекция -- это острое инфекционное заболевание, вызванное вирусами, поражающими преимущественно слизистую носа, со слабовыраженной интоксикацией. Возбудитель отнесен к семейству пикорнавирусов из-за своих малых размеров, наличия РНК и отсутствия внешней оболочки. Последний факт делает его относительно неустойчивым во внешней среде и быстро поддающимся инактивации при действии неблагоприятных факторов. Источник -- больной человек или вирусоноситель. Путь передачи -- воздушно-капельный, контактный (непосредственное прикосновение) или контактно-бытовой (через предметы обихода). Вспышки развиваются в холодное и сырое время года (осень и весна), поэтому имеют двухволновый характер и возникают чаще в небольших закрытых коллективах, таких как семья, детские сады. Восприимчивость высокая, заболевают все возрастные группы. Инкубационный период (от момента внедрения вириона до первых клинических проявлений) 1--5 дней. Входными воротами для вириона является слизистая полости носа, и именно там формируется очаг воспаления, сопровождающийся катаральными проявлениями по истечении инкубационного срока и началом продромального периода: постепенное начало с подъемом температуры до 38 оС, познабливание, отек слизистой носа, гиперсекреция (обильное выделение из носа сначала слизистое, а через несколько дней -- более густое) и нарастающие симптомы интоксикации с последующим слабым течением. Основной тканью-мишенью для риновирусов является слизистая носа, поэтому на первый план выходит гиперемия, отечность слизистой с обильным отделяемым, гиперемия крыльев носа и шелушение кожи в преддверии носа; а из-за анатомической сообщаемости носослезного канала с нижней носовой раковиной вирус быстро проникает в наружные структуры органов зрения, поэтому возникает ответная реакция со стороны склер и конъюнктивы.
Респираторно-синцитиальная (РС) инфекция – заболевание, вызванное РС-вирусом, геном которого содержит РНК. При своей репликации вирус образует скопление псевдогигантских клеток. Характеризуется низкой устойчивостью во внешней среде. Погибает при температуре 37 С в течение 7 ч, источником инфекции является больной человек, механизм передачи -- воздушно-капельный. Наиболее восприимчивы дети от 3--6 мес. до 3 лет. Входные ворота -- верхние дыхательные пути. Здесь начинается цитопротективное действие вируса. Воздействует на клетки мишени: эпителий мелких бронхов, бронхиол.
При вирусной инвазии в респираторном тракте происходят процессы альтернации, метаплазии эпителия, угнетение мукоцилиарного клиренса и выработка большого количества медиаторов воспаления. При данной инфекции синдром интоксикации выражен умеренно. Температура повышается до 37--38 С, головная боль, озноб, слабость. Катаральный синдром по типу ринофарингита. Характерен синдром бронхиальной обструкции. У новорожденных и недоношенных заболевание начинается постепенно, при нормальной температуре. Отмечается упорный приступообразный кашель до покраснения лица, приступы апноэ [5, 7].
Аденовирусная инфекция -- заболевание, вызываемое вирусом семейства аденовирусов, которое характеризуются высокой температурой тела, воспалением слизистых оболочек дыхательных путей и глаз, а также увеличением подслизистой оболочки и лимфатических узлов. Аденовирусные инфекции человека широко распространены и составляют 5--10% всех вирусных заболеваний; большая часть поражений приходится на детский возраст (около 75%), при этом 35--40% регистрируют у детей до 5 лет, остальные -- в возрасте до 14 лет. Основные пути передачи аденовирусной инфекции -- воздушно-капельный и контактный.
Самой распространенной формой аденовирусной инфекции является воспаление дыхательных путей, характеризующееся выраженными воспалительными изменениями со стороны дыхательных путей (ринофарингит, ларингит, трахеит, бронхит) при умеренных проявлениях общей интоксикации [5, 7].
Парагрипп (от латинского para -- около) -- острое респираторное вирусное заболевание, по клиническому течению напоминающее грипп, но отличающееся от него меньшей интоксикацией, более длительным течением и ярче выраженными изменениями со стороны верхних дыхательных путей, преимущественно гортани. Чаще парагриппом болеют дети.
Заболевание начинается постепенно. Больного беспокоят насморк, сухой кашель, боль и першение в горле, появляется осиплость голоса. Температура тела при парагриппе обычно не превышает 38 °С. Отмечаются недомогание, слабость, разбитость, головная боль умеренной интенсивности. Недуг протекает вяло и довольно продолжительно. У детей довольно часто наблюдается ложный круп, развивающийся вследствие отека гортани, протекающий с признаками недостаточности дыхания и требующий срочной врачебной помощи. Приступ чаще возникает ночью. Ребенок плачет, беспокоится, у него появляется грубый, «лающий» кашель, дыхание затрудняется [5, 7].
Грипп. Грипп входит в группу ОРВИ. Периодически распространяется в виде эпидемий и пандемий. В настоящее время выявлено более 2 000 вариантов вируса гриппа, различающихся между собой антигенным спектром. По оценкам ВОЗ, от всех вариантов вируса во время сезонных эпидемий в мире ежегодно умирают от 250 до 500 тыс. человек (большинство из них старше 65 лет), в некоторые годы число смертей может достигать миллиона. Эпидемическое значение для людей имеют вирусы, содержащие три подтипа HA (H1, H2, H3) и два подтипа NA (N1, N2).
Вирус гриппа имеет сферическую форму диаметром 80--120 нм, в центре находятся РНК-фрагменты, заключенные в липопротеидную оболочку, на поверхности которой имеются «шипы», состоящие из гемагглютинина (H) и нейраминидазы (N). Антитела, вырабатываемые в ответ на гемагглютинин (H), составляют основу иммунитета против определенного подтипа возбудителя гриппа.
К гриппу восприимчивы все возрастные категории людей. Источником инфекции является больной человек с явной или стертой формой болезни, выделяющий вирус с кашлем, чиханьем и т. д. Больной заразен с первых часов заболевания и до 5--7-го дня болезни. Характеризуется аэрозольным (вдыхание мельчайших капель слюны, слизи, которые содержат вирус гриппа) механизмом передачи и чрезвычайно быстрым распространением в виде эпидемий и пандемий. Эпидемии гриппа, вызванные серотипом А, возникают примерно каждые 2--3 года, а вызванные серотипом В -- каждые 4--6 лет. Группами высокого риска считаются дети, люди преклонного возраста, беременные женщины, люди с хроническими болезнями сердца, легких.
Симптомы гриппа, несмотря на кажущее разнообразие штаммов, укладываются в привычную картину из года в год: входными воротами для вируса гриппа являются клетки мерцательного эпителия верхних дыхательных путей -- носа, трахеи, бронхов. В этих клетках вирус размножается и приводит к их разрушению и гибели. Этим объясняется раздражение верхних дыхательных путей -- кашель, чиханье, заложенность носа. Проникая в кровь и вызывая виремию, вирус оказывает непосредственное токсическое действие, проявляющееся в виде повышения температуры, озноба, миалгий, головной боли. Кроме того, вирус повышает сосудистую проницаемость, вызывает развитие стазов и геморрагий. Может вызывать и угнетение защитных систем организма, что обусловливает присоединение вторичной инфекции и осложнения.
Симптомы гриппа не являются специфическими, т. е. без особых лабораторных исследований (выделение вируса из мазков горла, прямая и непрямая иммунофлуоресценция на мазках эпителия слизистой оболочки носа, серологический тест на наличие антигриппозных антител в крови и т. п.) невозможно наверняка отличить грипп от других ОРВИ. На практике диагноз грипп устанавливается на основании лишь эпидемических данных, когда наблюдается повышение заболеваемости ОРВИ среди населения данной местности.
Тяжесть заболевания варьирует от легких до тяжелых гипертоксических форм. Некоторые авторы указывают, что типичная гриппозная инфекция начинается обычно с резкого подъема температуры тела (до 38--40 C), которая сопровождается обычными симптомами интоксикации: ознобом, болями в мышцах, головной болью и чувством усталости. Выделений из носа, как правило, нет, напротив, есть выраженное чувство сухости в носу и глотке. Обычно появляется сухой, напряженный кашель, сопровождающийся болью за грудиной. При гладком течении эти симптомы сохраняются 3--5 дней, и больной выздоравливает, но несколько дней сохраняется чувство выраженной усталости, особенно у пожилых больных. При тяжелых формах гриппа развивается сосудистый коллапс, отек мозга, геморрагический синдром, присоединяются вторичные бактериальные осложнения. Клинические находки при объективном исследовании не выражены -- только гиперемия и отек слизистой зева, бледность кожи, инъецированные склеры. Следует сказать, что грипп представляет большую опасность из-за развития серьезных осложнений, особенно у детей, пожилых и ослабленных больных.
Во многих странах отмечают значительные социальные и экономические последствия роста заболеваемости указанными болезнями. Известно, что на лечение гриппа и его осложнений в мире ежегодно расходуется около 14,6 млрд долл. При этом основная сумма затрат приходится на косвенные издержки, связанные с потерей трудоспособности. В частности, в США косвенные потери от заболеваемости гриппом составляют порядка 10--15 млрд долл. в год [6]. В России ежегодный суммарный экономический ущерб от гриппа в среднем оценивается в 10 млрд руб. [7]. Это подчеркивает необходимость своевременной и адекватной терапии.
Терапия вирусных инфекций
Круг препаратов, используемых при лечении ОРВИ и гриппа, широк и разнообразен. Он включает живые и инактивированные вакцины, химиопрепараты этиотропного, патогенетического действия, а также средства, применяющиеся для иммунокорригирующей терапии.
Тем не менее течение гриппа и других ОРВИ по-прежнему плохо поддается контролю. Это связано не только с полиэтиологичностью данных заболеваний, но и с уникальной изменчивостью вирусов.
Проблема лечения и профилактики острых респираторных вирусных инфекций у детей является одной из актуальных проблем педиатрии. Многообразие симптомов вирусного заболевания приводит к тому, что одному пациенту назначается не менее 3 препаратов одновременно. Лечение каждого симптома ОРВИ в отдельности не всегда является эффективной и по совокупности препаратов может стать причиной полипрагмазии. Проблема полипрагмазии очень актуальна в последние годы. На XIII конгрессе детских инфекционистов (2014 г., Москва) В.К. Таточенко было уделено большое внимание этой проблеме [8].
При всех вирусных инфекциях, независимо от этиологии, можно обозначить рекомендации общего плана [7]:
• постельный режим -- обязательный компонент в лечении гриппа, имеет под собой и профилактические цели, т. к. изолированный в постели больной способен заразить меньшее число людей;
• проветривание и влажная уборка помещений -- механическое избавление от инфекционных агентов, также играет лечебную и профилактическую роль;
• достаточный водный режим -- пить много и в обязательном порядке (при отсутствии отеков и проблем с почками, конечно);
• снижение температуры, если имеются на то веские основания, используя проверенные жаропонижающие препараты;
• достаточное и рациональное питание, обогащенное витамином С.
Симптоматическая терапия при любых острых респираторных инфекциях и при гриппе в первую очередь должна быть направлена на уменьшение лихорадки, болевого синдрома и дегидратации. Кроме симптоматической терапии, назначается этиотропная терапия -- противовирусная, и оправданно назначение иммуномодулирующей терапии (рис. 1).
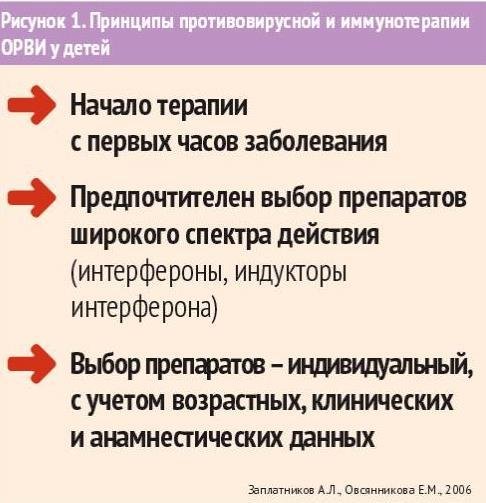
Терапия вирусных инфекций включает иммуномодулирующую, противовирусную терапию, антибактериальная терапия назначается при необходимости. Противовирусное и иммуномодулирующее действие имеют препараты группы интерферонов и индукторы интерферонов (рис. 2).

Интерфероны – эта группа цитокинов, которая относится к числу быстрореагирующих и является частью естественного иммунитета, во многом определяющего течение и исход вирусных инфекций. Функциональная система иммунитета складывается из цепочки физиологических процессов на внедрение чужеродных агентов [10].
Индукторы интерферона -- это разнородное по составу семейство высоко- и низкомолекулярных природных и синтетических соединений, объединенных способностью вызывать в организме образование собственного (эндогенного) интерферона в разных пропорциях лейкоцитами, макрофагами, эпителиальными клетками, а также тканями селезенки, печени, легких, мозга.
Препараты проникают в цитоплазму и ядерные структуры, активируют синтез «ранних» интерферонов. Способствуют коррекции иммунного статуса организма.
Как мы уже говорили ранее, несмотря на разнообразие генетического материала вирусов, ИФН подавляют их репродукцию на стадии, обязательной для всех вирусов: они блокируют начало трансляции, т. е. синтез вирус-специфических белков.
Под воздействием интерферона в организме усиливается активность естественных киллеров, Т-хелперов, цитотоксических Т-лимфоцитов, фагоцитарная активность, интенсивность дифференцировки В-лимфоцитов, экспрессия антигенов МНС I и II типа [5].
Большую роль как в терапии, так и в профилактике имеют индукторы интерферона.
Механизм действия и спектр активности индукторов интерферона (ИИ) и интерферонов аналогичны, однако ИИ имеют целый ряд преимуществ перед экзогенными интерферонами. В частности, образование эндогенного ИФН при введении ИИ является более физиологичным процессом, нежели постоянное введение больших доз ИФН, которые к тому же быстро выводятся из организма и угнетают образование собственных аутологичных ИФН по принципу отрицательной обратной связи.
Индукторы ИФН в отличие от экзогенных препаратов рекомбинантных ИФН слабоаллергенны, а самое главное -- вызывают пролонгированную продукцию эндогенного ИФН в физиологических дозах, достаточных для достижения терапевтического и профилактического эффекта. Кроме того, индукторы ИФН стимулируют нейтрофилы периферической крови, увеличивая их противовоспалительный потенциал и возможность генерации активных форм кислорода, чем повышают бактерицидные свойства крови, что особенно важно при широко распространенных смешанных (вирусно-бактериальных) инфекциях. Необходимо подчеркнуть, что индукторы ИФН обладают не только антивирусным, но и иммунокорригирующим эффектом, что позволяет отнести их к новому поколению препаратов универсально-широкого спектра действия (Ершов Ф.И. и соавт., 1998).
Одним из современных средств с комбинированным иммуномодулирующим и противовирусным действием является препарат Изопринозин (инозин пранобекс). Данный препарат представляет собой комплекс, содержащий инозин и М-диметиламино-2-пропанол. Эффективность комплекса определяется присутствием в нем второго компонента, за счет которого повышается его биодоступность для лимфоцитов. Инозин, обладая противовоспалительным, антигипоксическим и анаболическим действием, участвует в регуляции многих физиологических процессов. Препарат синтезирован на основе гипотезы о том, что пуриновый метаболит инозин и его аналоги оказывают влияние на мРНК и биосинтез белков и за счет этого могут вызывать повышение адаптивной способности клеток к вирусной инфекции и их иммунной защиты.
В апреле 2011 г. в России Изопринозин зарегистрирован как препарат для лечения гриппа и других ОРВИ. Изопринозин -- синтетический аналог инозина, получен путем соединения инозина с вспомогательной молекулой, которая повышает его биодоступность для лимфоцитов и, таким образом, усиливает его иммуномодулирующие свойства. Активность Изопринозина одинаково высока как в первые часы заболевания, так и в последующие дни. Одновременно Изопринозин модулирует неспецифический иммунитет, увеличивая резистентность организма ко всем типам вирусов (Campoli D, Sorkin E, 1986). Противовирусная активность Изопринозина доказана в отношении всех респираторных вирусов, включая вирус гриппа А и В, аденовируса, РС-вируса, парагриппа [11, 12]. Информационный поиск источников, опубликованных с 1980 по 2010 г. в электронной англоязычной и русскоязычной базах, проведенный М.Ю. Елиссевой, Л.В. Осидак и др. [13], позволяет судить о большом количестве исследований по эффективности Изопринозина при ОРВИ как в остром периоде заболевания, так и для их профилактики в различных возрастных группах (от 4 до 18 лет).
Изопринозин (рег. номер П №015167/01-110210) в виде таблеток принимается внутрь после еды, запивая большим количеством воды, рекомендован взрослым и детям с 3 лет (при массе тела от 15--20 кг) по 50 м/к/сут, разделяя дозу на 3--4 приема по 6--8 табл./сут. Продолжительность лечения при острых заболеваниях обычно составляет 5--14 дней. Лечение рекомендуется продолжить еще 2 дня после исчезновения клинических симптомов.
Изопринозин, влияя на несколько патогенетических звеньев острой респираторной инфекции, оказывает иммуномодулирующее и противовирусное действие, позволяя восстановить сниженную иммунную защиту, уменьшая риск вторичной инфекции. Он сокращает продолжительность заболевания и тяжесть симптомов, что помогает быстро и без лишней медикаментозной нагрузки справиться с заболеванием.
Таким образом, терапия острых респираторных вирусных инфекций и гриппа должна быть комплексной, включающей общегигиенические мероприятия, симптоматическую терапию и -- в самом начале респираторного заболевания -- прием препаратов с комбинированным этиопатогенетическим действием. В настоящий момент появляются препараты, оказывающие действие на несколько симптомов одновременно, что позволяет решить проблему полипрагмазии, и способствующие эффективной профилактике и терапии острых респираторных инфекций.
Литература
1. Инфекционная заболеваемость в РФ за 2011 год. Детские инфекции, 2012, 12, 1: 3.
2. Альбицкий В.Ю., Баранов А.А. Часто болеющие дети. Клинико-социальные аспекты. Пути оздоровления: межвуз. сб. науч. тр. Сарат. гос. ун-т; Саратов: Изд-во Сарат. ун-та, 2006. 183.
3. Banz K, Schwicker D, Thomas AM. Economic evaluation of immunoprophylaxis in children with recurrent ear, nose and throat infections. Pharmacoeconomics, 2004, 6(5): 464-477.
4. Bellanti JA. Recurrent respiratory tract infections in paediatric patients. Drugs. –2007, 54 Suppl 1. 1-4.
5. Романцов М. Респираторные заболевания у часто болеющих детей. Руководство для врачей. Под ред. Ерошова Ф.И. М.: Гэотар Медицина, 2014. 156.
6. Шульдякова О.Г., Романцов М.Г. Экстренная профилактика гриппа и ОРЗ. Информация для врачей, Сп-б. 2005. 13-15.
7. Колобухина Я.М. Вирусные инфекции дыхательных путей. РМЖ, 2005. 8, 4: 205-208.
8. Материалы XIII конгресса детских инфекционистов. М., 2014.
9. Приказ №110 от 04.09.2013 «Об организации мероприятий по профилактике гриппа и острых респираторных инфекций в Москве в эпидсезон 2013--2014 гг.».
10. Ершов Ф.И., Киселев О.И. Индукторы интерферона (от молекул до лекарств). М.: Гэотар Медицина, 2005. 100.
11. Осидак Л.В., Образцова Е.В. Результаты изучения включения препарата инозин пранобекса в терапию острых респираторных вирусных инфекций у детей. Лечащий врач, 2012. 10: 1-5.
12. Малый В.Л., Романцов М.Г. Грипп: Пособие для врачей. СПб.; Харьков, 2007: 49.
13. .Моисеева М.Ю., Цапрев В.Н., Масихи К.Н., Осидак Л.В. и др. Вспомогательная иммунотерапия у пациентов с иммунодефицитом и часто болеющих детей. Справочник поликлинического врача. 2010, 10: 7-9.
Источник: Медицинский совет, № 1, 2015




 1
1 2
2 3
3 4
4


Комментарии (0)