Журнал "Медицинский совет" №1/2021
DOI: 10.21518/2079-701X-2021-1-214-219
О.В. Зайцева1,2, С.В. Зайцева1,3, Э.Э. Локшина1
Д.В. Хаспеков2, Н.В. Ткаченко2, Н.А. Шолохова1,2
Е.В. Куликова1, Х.Ю. Симановская1, А.Ю. Томилова3
А.Т. Баркинхоев2, Т.Ю. Беляева2
1 Московский государственный медико-стоматологический университет им. А.И. Евдокимова; 127473, Россия, Москва, ул. Делегатская, д. 20, стр. 1
2 Детская городская клиническая больница святого Владимира; 107014, Россия, Москва, ул. Рубцовско-Дворцовая, д. 1/3
3 Федеральный научно-клинический центр детей и подростков Федерального медико-биологического агентства; 115409, Россия, Москва, ул. Москворечье, д. 20
В период пандемии COVID-19 остро встал вопрос о диагностике и рациональной терапии внебольничной пневмонии у детей. Это обусловлено сложностями верификации диагноза внебольничной пневмонии в амбулаторном звене, особенностями интерпретации поражений органов дыхания. В статье представлены клинические случаи внебольничной пневмонии у детей, госпитализированных в пульмонологическое отделение педиатрического стационара.
Клинический случай 1. Ребенок 5 лет, анамнез болезни: заболела остро, 28.11.20 г. появилась боль в горле и лихорадка до 39,0 oС. Получала Кагоцел, Мирамистин, Нурофен. ПЦР на COVID-19 от 08.12.20 г. – положительный, от 18.12.2020 г., 22.12.2020 г., 20.01.2021 г. – отрицательный. Иммуноферментный анализ (ИФА) 23.12.20 г.: IgM – 4,47, IgG – 255,25.
УЗИ легких и плевральной полости: эхопризнаки резко выраженного интерстициального синдрома, массивного фибриноторакса с обеих сторон, косвенные признаки бронхоплевральных свищей; рентгенография легких: двусторонняя полисегментарная пневмония, двусторонний гидроторакс, двусторонний фибриноторакс, без выраженной динамики; КТ с в/в контрастированием: КТ-картина гидроторакса слева, гидропневмоторакса справа, плеврита с обеих сторон, компрессионный ателектаз сегментов нижних долей обоих легких. Без выраженной динамики. Лечение. Плевральные пункции, торакоцентез; антибактериальная терапия, антимикотики, инфузионная терапия, иммунотерапия, частичное парентеральное питание. На фоне проведенной терапии получена положительная динамика. Также приведены клинические примеры: ребенок 8 лет с подозрением на новую коронавирусную инфекцию и ребенок 5 лет с двусторонней полисегментарной пневмонией.
Для цитирования: Зайцева О.В., Зайцева С.В., Локшина Э.Э., Хаспеков Д.В., Ткаченко Н.В., Шолохова Н.А., Куликова Е.В., Симановская Х.Ю., Томилова А.Ю., Баркинхоев А.Т., Беляева Т.Ю. Внебольничные пневмонии у детей в эпоху пандемии СОVID-19. Что изменилось? Медицинский совет. 2021;(1):214–219. doi: 10.21518/2079-701X-2021-1-214-219.
Конфликт интересов: авторы заявляют об отсутствии конфликта интересов.
Community-acquired pneumonia in children in the era of the COVID-19 pandemic. What has changed?
Olga V. Zaytseva1,2, Svetlana V. Zaytseva1,3, Evelina E. Lokshina1
Dmitriy V. Khaspekov2, Nadezhda V. Tkachenko2, Natalya A. Sholokhova1,2
Elena V. Kulikova1, Khilda Yu. Simonovskaya1, Anna Yu. Tomilova3
Adam T. Barkinkhoev2, Tatyana Yu. Belyaeva2
1 Yevdokimov Moscow State University of Medicine and Dentistry; 20, Bldg. 1, Delegatskaya St., Moscow, 127473, Russia
2 Children’s State Hospital of St. Vladimir; 1/3, Rubtsovsko-Dvortsovaya St., Moscow, 107014, Russia
3 Federal Scientific and Clinical Center for Children and Adolescents of the Federal Medical and Biological Agency; 20, Moskvorechye St., Moscow, 115409, Russia
During COVID-19 pandemic the issue of diagnosis and rational therapy of community-acquired pneumonia in children became acute. This is caused by difficulties in verification of the diagnosis of community-acquired pneumonia in the outpatient department, peculiarities of interpretation of the respiratory system lesions. The article presents clinical cases of communityacquired pneumonia in children admitted to the pulmonology department of a pediatric hospital.
Clinical case 1. 5-year-old child, medical history: acutely fell ill, on 28.11.20, had a sore throat and fever up to 39.0 oC. Received Kagocel, Miramistin, Nurofen. PCR for COVID-19 on 08.12.20 was positive, on 18.12.2020, 22.12.2020, 20.01.2021 negative. Immunoassay (ELISA) on 12.23.20: IgM 4.47, IgG 255.25.
Lung and pleural cavity ultrasound: echo signs of sharply pronounced interstitial syndrome, massive fibrinothorax on both sides, indirect signs of bronchopleural fistulas; lung radiography: bilateral polysegmental pneumonia, bilateral hydrothorax, bilateral fibrinothorax, with no marked progression; CT scan with IV contrast: CT picture of hydrothorax on the left, hydropneumothorax on the right, pleurisy on both sides, compression atelectasis of lower lobe segments of both lungs. With no marked progression. Treatment. Thoracentesis; antibiotic therapy, antimycotics, infusion therapy, immunotherapy, partial parenteral nutrition. Against the background of the therapy, positive dynamics was obtained. Clinical examples are also given: an 8-year-old child with suspected new coronavirus infection and a 5-year-old child with bilateral polysegmental pneumonia.
For citation: Zaytseva O.V., Zaytseva S.V., Lokshina E.E., Khaspekov D.V., Tkachenko N.V., Sholokhova N.A., Kulikova E.V., Simonovskaya Kh. Yu., Tomilova A.Yu., Barkinkhoev A.T., Belyaeva T.Yu. Community-acquired pneumonia in children in the era of the COVID-19 pandemic. What has changed? Meditsinskiy sovet = Medical Council. 2021;(1):214–219. doi: 10.21518/2079-701X-2021-1-214-219.
Conflict of interest: the authors declare no conflict of interest.
ВВЕДЕНИЕ
Внебольничные пневмонии (ВП) у детей по-прежнему остаются актуальной проблемой. В период пандемии бактериальные возбудители сохраняют свои лидирующие позиции в этиологии ВП у детей. В то же время особенно важно помнить о существовании вирусных поражений легких в период пандемии COVID-19. Многочисленные международные и отечественные публикации свидетельствуют о специфических изменениях в легких у пациентов при инфекции, вызванной SARS-CoV-2 [1, 2]. Пульмонологи отмечают, что термин «пневмония» совершенно не отражает клинико-рентгенологические и морфологические признаки патологического процесса, наблюдающегося при вирусном поражении легких вирусом SARS-CoV-2. Рекомендуется говорить о вирусном поражение легких – пневмоните или интерстициопатии, что существенно меняет терапевтические подходы ведения пациентов и ограничивает необходимость применения у них антибактериальных препаратов [3].
В педиатрической практике достоверно известно, что SARS-CoV-2 у детей младшего возраста протекает в виде легкого течения респираторного заболевания [4–6]. Только небольшая часть педиатрических пациентов с инфекцией SARS-CoV-2 требует интенсивной терапии, а смертность у детей значительно ниже, чем у взрослых [7, 8].
Принимая во внимание сложности диагностического поиска у пациентов с ВП, представляем вашему вниманию несколько клинических примеров диагностики и выбора этиотропной терапии у ребенка в период пандемии новой коронавирусной инфекции.
КЛИНИЧЕСКИЙ СЛУЧАЙ 1
Эвелина К., 5 лет. Анамнез жизни: девочка от 4-й беременности, физиологических 3-х родов, к груди приложена сразу, раннее развитие без особенностей, вакцинирована по календарю. Хронических заболеваний нет. Семейный анамнез не отягощен. Болеет респираторными инфекциями 3–4 раза в год, посещает детсад с 3-летнего возраста.
Анамнез болезни: заболела остро, 28.11.20 г. появилась боль в горле и лихорадка до 39,0 oС. Получала Кагоцел, Мирамистин, Нурофен.
Лихорадка сохранялась 8 дней. 06.12.20 г. появилась одышка. Осмотрена педиатром. Госпитализирована 06.12.20 г. в районную больницу, переведена в ДГКБ г. Тулы 7.12.20 г., где находилась с диагнозом «Интерстициальная пневмония, двусторонний плеврит». Получала антибактериальную терапию, проведен двусторонний торакоцентез. ПЦР на COVID-19 от 08.12.20 г. – положительный, от 18.12.20 г., 22.12.20 г., 20.01.21 г. – отрицательный; ИФА 23.12.20 г. – IgM – 4,47, IgG – 255,25.
Переведена в ДГКБ св. Владимира г. Москвы 22.12.20 г. с диагнозом «Двусторонняя деструктивная пневмония, острая дыхательная недостаточность. Двусторонний пиопневмоторакс. Пиоторакс с фистулой. Состояние после торакоцентеза. Острая респираторная недостаточность».
При поступлении состояние тяжелое. Сознание ясное. Кожные покровы чистые, бледные. Дефицит массы более 20%. Дыхание самостоятельное, ЧДД 36/мин, аускультативно жесткое, ослабленное в нижнелатеральных отделах с обеих сторон, хрипов нет. FIO2 21%, SPO2 95%. Гемодинамика стабильная. PS 134/мин, АД 115/67. Живот мягкий, безболезненный. Мочеиспускание в норме.
УЗИ легких и плевральной полости 22.12.20 г.
Эхопризнаки резко выраженного интерстициального синдрома, массивного фибриноторакса с обеих сторон, косвенные признаки бронхоплевральных свищей.
Рентгенография легких
22–25–27.12.20 г. – двусторонняя полисегментарная пневмония. Двусторонний гидроторакс. Двусторонний фибриноторакс. Без выраженной динамики.
20.01.21 г. – двусторонняя полисегментарная пневмония. Положительная динамика.
КТ с в/в контрастированием
28.12.20 г. – КТ-картина гидроторакса слева, гидропневмоторакса справа, плеврита с обеих сторон. Компрессионный ателектаз сегментов нижних долей обоих легких. Без выраженной динамики (рис. 1а, б).
Рисунок 1. Клинический случай 1. Эвелина К., 5 лет
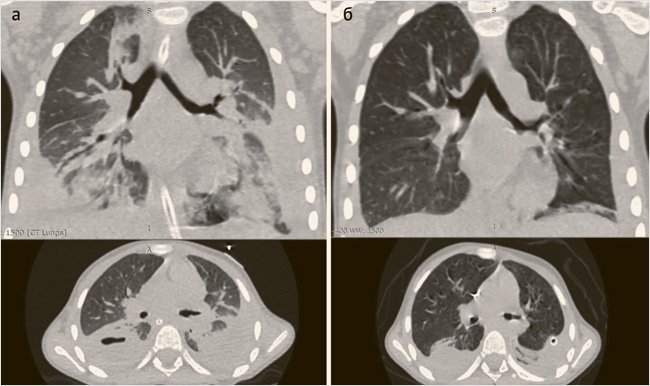
а) МСКТ с контрастным усилением от 28.12.20 г.; коронарный и аксиальный сканы. Визуализируется гидроторакс слева и гидропневмоторакс справа, плеврит, множественные участки интерстициальных изменений по типу «матового стекла» в обоих легких;
б) МСКТ через 16 дней; коронарный и аксиальный сканы.
Трахеобронхоскопия 28.12.20 г., 14.01.21 г. – двусторонний гнойный эндобронхит.
Лабораторные показатели: нейтрофильный лейкоцитоз со сдвигом влево, ускоренное СОЭ, значительно повышены провоспалительные цитокины, СРБ, прокальцитонин. Иммуноглобулины сыворотки крови соответствуют возрастной норме. Диаскин-тест отрицательный.
Лечение. Плевральные пункции, торакоцентез 27.12.20 г., 28.12.20 г.
Антибактериальная терапия: ванкомицин, цефоперазон + сульбактам, левофлоксацин в/в, цефепим. Антимикотики: микафунгин, флуконазол. Инфузионная терапия.
Иммунотерапия. Частичное парентеральное питание.
На фоне проведенной терапии получена положительная динамика.
Ребенок выписан домой в удовлетворительном состоянии под наблюдение педиатра по месту жительства.
Заключение. Данный клинический случай демонстрирует крайне неблагоприятное течение внебольничной пневмонии у соматически здорового ребенка, что, наиболее вероятно, связано с течением инфекции COVID-19, отсутствием своевременной противовирусной терапии (необходимо отметить, что Кагоцел, который лихорадящий ребенок получал 8 дней, не является противовирусным препаратом), поздней госпитализацией ребенка.
КЛИНИЧЕСКИЙ СЛУЧАЙ 2
Константин М., 8 лет, мать ребенка обратилась к педиатру с жалобами на высокую лихорадку в течение 3 сут., кашель.
Из анамнеза жизни известно, что мальчик от молодых здоровых родителей. Наследственность не отягощена. Ребенок от первой физиологической беременности, срочных самостоятельных родов. Вес при рождении 3 540 г, рост 51 см. На грудном вскармливании находился до 1 года. Раннее развитие соответствовало возрасту. Привит по графику. Диаскин-тест отрицателен. Перенесенные заболевания – частые острые респираторные заболевания, ветряная оспа в возрасте 3 лет.
Эпидемиологический анамнез: мальчик организованный – посещает школу. Неделю назад вернулись из отпуска – отдыхал с родителями в Танзании, где перенес острый назофарингит. На период заболевания получал самостоятельно назначенный препарат цефуроксима аксетил в течение 4 сут. По возвращении проведено исследование ПЦР на SARS-CoV-2. Результат отрицателен.
Анамнез заболевания: настоящее заболевание в течение 3 сут. Ребенок заболел остро с повышением температуры тела до 38,5 oС, в первые сутки появился сухой кашель. В семье у родственников на момент осмотра симптомов заболевания не выявлено.
При осмотре – состояние средней тяжести. Температура 37,8 oС. Правильного телосложения, удовлетворительного питания. Вес 25 кг, рост 124 см. Кожные покровы бледные, чистые, влажные. Слизистые чистые, небные миндалины 2–3-й степени, чистые. Умеренная гиперемия дужек. Периферические лимфоузлы 2-й степени, единичные, безболезненные. ЧСС – 94 в минуту. Область сердца не изменена. Границы относительной сердечной тупости в пределах возрастной нормы. Перкуссия не проводилась. При аускультации жесткое дыхание проводится симметрично во все отделы легких, хрипов нет. ЧД – 24 в минуту. Сатурация кислорода 97%. Живот мягкий, доступен во всех отделах, безболезненный. Симптом поколачивания по поясничной области отрицателен с обеих сторон. Мочеиспускание свободное. Стул оформленный.
С учетом эпидемиологического анамнеза клинических симптомов и данных осмотра врач заподозрил у ребенка новую коронавирусную инфекцию. Рекомендовано повторить ПЦР на SARS-CoV-2, в терапии назначены жаропонижающие препараты (парацетамол), обильное питье.
На фоне терапии появилась слабость, потливость и на 5-е сут. от начала заболевания стойкая лихорадка до 39 oС, которая плохо снижалась на фоне жаропонижающей терапии.
При повторном осмотре изменений со стороны легких педиатр выявил снижение сатурации кислорода до 93% и локальные симптомы со стороны легких – ослабление перкуторного звука и мелкопузырчатые влажные хрипы в нижних отделах слева. С учетом длительности клинической картины (кашель, лихорадка 7 сут.), лабораторных данных (лейкоцитоз, гранулоцитоз, ускоренное СОЭ) снижение сатурации кислорода по данным пульсоксиметрии – SatО2 составило 93%.
При обследовании было выявлено – в клиническом анализе крови на 7-е сут. от начала заболевания: гемоглобин – 118 г/л, эритроциты 4,13–1012/л, лейкоциты 18,9–109/л, лимфоциты 24%, нейтрофилы 72%, моноциты 4%, СОЭ 44 мм/ч. ПЦР на SARS-CoV-2 отрицательный.
По данным рентгенограммы грудной клетки, выполненной на 8-е сут. от начала заболевания, выявлены инфильтративные изменения в области нижней доли слева (рис. 2). С учетом клинико-лабораторных и инструментальных данных ребенку был установлен диагноз внебольничной нижнедолевой левосторонней пневмонии, ДН 1-й степени.
Рисунок 2. Клинический случай 2. Константин М., 9 лет. Рентгенограмма органов грудной клетки пациента до терапии
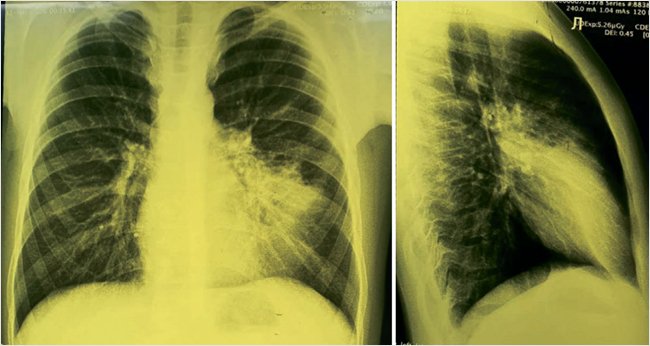
В соответствии с установленным диагнозом была рекомендована антибактериальная терапия. С учетом установленных факторов риска наличия антибиотикорезистентных патогенов (частые острые респираторные заболевания в анамнезе, путешествие в другую климатическую зону, получал антибактериальную терапию в предшествующие 2 нед.) стартовым препаратом антибактериальной терапии решено выбрать ингибиторозащищенные аминопенициллины: амоксиклав в стандартной дозе (45–60 мг/кг/сут) – Амоксиклав® 400 мг + 31,25 мг/5 мл, суспензия 7,5 мл, 2 раза в сутки.
На фоне терапии на 3-и сут. у ребенка снизилась температура до субфебрильных цифр, улучшилось самочувствие. Антибактериальная терапия была продолжена до 7 сут. На фоне терапии получена положительная клинико-лабораторная и рентгенологическая динамика (рис. 3). Необходимо отметить, что изменения на рентгенограмме легких отстают от клинико-лабораторной динамики и не являются показанием для продолжения антибактериальной терапии. Ребенку рекомендован реабилитационный курс – массаж грудной клетки, дыхательная гимнастика.
Рисунок 3. Клинический случай 2. Константин М., 9 лет. Рентгенограмма органов грудной клетки пациента после антибактериальной терапии
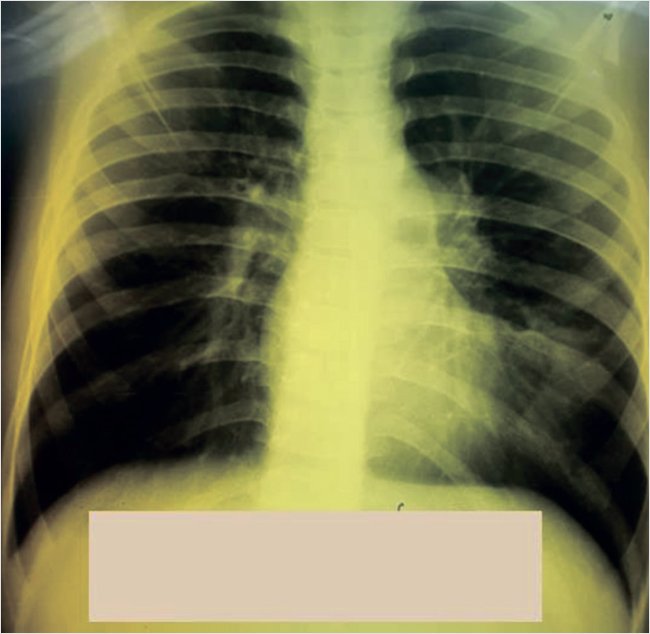
Заключение. Данный клинический пример демонстрирует сложности диагностики внебольничной пневмонии в период пандемии новой коронавирусной инфекции. Первоначальный диагноз с подозрением на коронавирусную инфекцию не подтвердился. Своевременный диагноз внебольничной пневмонии бактериальной этиологии, назначение адекватного антибактериального препарата (амоксициллин + клавулановая кислота с учетом наличия резистентной флоры у ребенка, недавно вернувшегося из длительного путешествия) обеспечили неосложненное течение заболевания.
КЛИНИЧЕСКИЙ СЛУЧАЙ 3
Василиса, 5 лет. Анамнез жизни: родилась в срок, здоровой. Раннее развитие без особенностей. Вакцинирована по календарю. Наблюдается эндокринологом с диагнозом «Экзогенно-конституциональное ожирение 1–2-й степени».
Болеет респираторными инфекциями редко, посещает детсад с 3 лет. Со слов мамы, антибиотики никогда не получала. В октябре 2020 г. – семейный контакт по COVID-19. По словам матери, клинических проявлений респираторного заболевания не было.
Обследование на коронавирус: ПЦР от 04.11.20 г. отрицательный. Анамнез болезни: 20.11.20 г. появились жалобы на кашель.
С 21.11.20 г. высоко лихорадит, температура 38,5–39 oС.
22.11.20 г. осмотрена педиатром, выставлен диагноз «ОРВИ, бронхит».
24.11.20 г. появилось нарастание симптомов одышки, кашля.
25.11.20 г. госпитализирована в ДГКБ св. Владимира.
Обследование на SARS-CoV-2: 25.11.20 г. ПЦР отрицательный, ИФА — IgM отрицательный, IgG – 187,56.
При поступлении состояние тяжелое, что обусловлено наличием дыхательной недостаточности 2-й степени, инфекционного токсикоза. Сознание ясное. Переведена на дотацию кислорода (лицевая маска, сатурация 99%, без дотации 92%).
Катаральных явлений нет, кожа, слизистые чистые. В легких аускультативно дыхание справа ослаблено, диффузные сухие и крепитирующие хрипы, ЧДД 30/мин, ЧСС 132/мин, АД 100/66. Гемодинамика стабильная. Живот мягкий, б/б. Физиологические отправления в норме.
Лабораторные показатели: нейтрофильный лейкоцитоз со сдвигом влево, СОЭ 35, СРБ 165, Д-димер 2465, фибриноген 7,76. Диаскин-тест отрицательный.
Рентгенография легких
25.11.20 г. Двусторонняя полисегментарная пневмония, деструктивная пневмония справа. Рентгенологическая картина может соответствовать объемному образованию правой половины грудной полости (средостения?).
27.11.20 г. Течение двусторонней полисегментарной пневмонии с некоторой положительной динамикой.
02.12.20 г. Течение двусторонней пневмонии с некоторой положительной динамикой.
КТ органов грудной полости
25.11.20 г. КТ-картина двусторонней полисегментарной пневмонии.
09.12.20 г. КТ-картина деструктивной пневмонии справа. Слева инфильтративные изменения не определяются (рис. 4а, б).
Рисунок 4. Клинический случай 3. Василиса, 5 лет
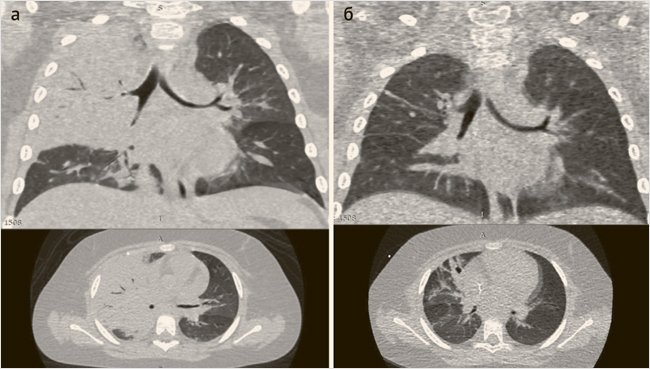
а) МСКТ 28.12.20 г.; коронарный и аксиальный сканы. Визуализируется тотальное снижение пневматизации верхней и средней долей правого легкого без уменьшения объема легкого; множественные участки интерстициальных изменений по типу «матового стекла» в обоих легких;
б) МСКТ через 14 дней; коронарный и аксиальный сканы.
Лечение. Антибактериальная терапия: ванкомицин, ампициллин-сульбактам, цефоперазон + сульбактам, имипенем + циластатин. Инфузионная терапия. Иммунотерапия. Физиотерапия.
На фоне терапии получена положительная клиниколабораторная динамика. Ребенок был выписан из стационара 11.12.20 г. в удовлетворительном состоянии под наблюдение участкового педиатра.
Заключение. Данный клинический пример демонстрирует тяжелое течение внебольничной пневмонии у ребенка, ранее перенесшего бессимптомную форму инфекции COVID-19. Можно предположить, что последствия коронавирусной инфекции оказали влияние на иммунную систему соматически здорового ребенка и явились предрасполагающим фактором для развития тяжелой внебольничной пневмонии. Впрочем, данное предположение необходимо подтвердить другими клиническими наблюдениями. В этом случае дети, перенесшие инфекцию COVID19, в т.ч. и бессимптомную, могут стать группой риска развития бактериальных осложнения при последующих ОРВИ.
ЗАКЛЮЧЕНИЕ
Таким образом, данные клинические случаи демонстрируют, что в эпоху пандемии взгляды на внебольничную пневмонию претерпели некоторые изменения: несмотря на то что представления об этиологических факторах остаются прежними, возрастает роль резистентных к антибактериальной терапии возбудителей [9]. В определенной мере этому послужило бесконтрольное назначение антибиотиков пациентам с COVID-19 [10]. Важно помнить, что наличие симптомов «матового стекла» при КТ-исследовании не служит показанием к назначению антибиотиков, в то время как клинико-лабораторные признаки бактериальной инфекции являются более значимыми критериями для решения вопроса о применении антимикробной терапии.
Пациенты, заболевшие инфекцией COVID-19, должны как можно раньше получить терапию противовирусными препаратами прямого действия, что может существенно улучшить прогноз заболевания.
Дети, перенесшие инфекцию COVID-19, в т.ч. и бессимптомно, в течение нескольких последующих месяцев могут иметь более высокий риск развития бактериальных осложнений при последующих ОРЗ, что необходимо учитывать в схемах терапии и реабилитации.
Список литературы / References
- Александрович А.С., Алексеева Е.И., Бакрадзе М.Д., Баранов А.А., Батышева Т.Т., Вашакмадзе Н.Д. и др. Особенности клинических проявлений и лечения заболевания, вызванного новой коронавирусной инфекцией (COVID-19) у детей. Версия 2 (03.07.2020). Режим доступа:
https://static-0.minzdrav.gov.ru/. / Aleksandrovich A.S., Alekseeva E.I., Bakradze M.D., Baranov A.A., Batysheva T.T., Vashakmadze N.D. et al. Peculiarities of clinical manifestations and treatment of the disease caused by a new coronavirus infection (COVID-19) in children. Version 2 (03.07.2020). (In Russ.) Available at: https://static-0.minzdrav.gov.ru/. - Синицын В.Е., Тюрин И.Е., Митьков В.В. Временные согласительные методические рекомендации Российского общества рентгенологов и радиологов (РОРР) и Российской ассоциации специалистов ультразвуковой диагностики в медицине (РАСУДМ) «Методы лучевой диагностики
пневмонии при новой коронавирусной инфекции COVID-19» (версия 2). Вестник рентгенологии и радиологии. 2020;101(2):72–89. doi: 10.20862/0042-4676-2020-101-2-72-89. / Sinitsyn V.E., Tyurin I.E., Mitkov V.V. Consensus Guidelines of Russian Society of Radiology (RSR) and Russian Association of Specialists in Ultrasound Diagnostics in Medicine (RASUDM) “Role of Imaging (X-ray, CT and US) in Diagnosis of COVID-19 Pneumonia” (version 2). Vestnik rentgenologii i radiologii = Journal of Radiology and Nuclear Medicine. 2020;101(2):72–89. (In Russ.) doi: 10.20862/0042-4676-2020-101-2-72-89. - Зайцев А.А. COVID-19: дискуссионные аспекты ведения пациентов. Терапия. 2020;(5):20–24. doi: 10.18565/therapy.2020.5.20-24. / Zaitzev A.A. COVID-19: controversial aspects of patients’ curation. Therapiya = Therapy. 2020;(5):20–24. doi: 10.18565/therapy.2020.5.20-24.
- Ludvigsson J.F. Systematic review of COVID-19 in children show milder cases and a better prognosis than adults. Acta Paediatr. 2020;109(6):1088–1095. doi: 10.1111/apa.15270.
- Lu X., Zhang L., Du H., Zhang J., Li Y.Y., Qu J. et al. SARS-CoV-2 infection in children. N Engl J Med. 2020;382:1663–1665. doi: 10.1056/NEJMc2005073.
- Parri N., Lenge M., Buonsenso D. Children with Covid-19 in pediatric emergency departments in Italy. N Engl J Med. 2020;383(2):187–190. doi: 10.1056/NEJMc2007617.
- Shekerdemian L.S., Mahmood N.R., Wolfe K.K., Riggs B.J., Ross C.E., McKiernan C.A. et al. Characteristics and outcomes of children with coronavirus disease 2019 (COVID-19) infection admitted to US and Canadian pediatric intensive care units. JAMA Pediatr. 2020;174(9):868–873. doi: 10.1001/jamapediatrics.2020.1948.
- Pathak E.B., Salemi J.L., Sobers N., Menard J., Hambleton I.R. COVID-19 in children in the United States: intensive care admissions, estimated total infected, and projected numbers of severe pediatric cases in 2020. J Public Health Manag Pract. 2020;26(4):325–333. doi: 10.1097/PHH.0000000000001190.
- Белевский А.С., Журавлева М.В., Каменева ТР., Безлепко Е.А., Родионов Б.А, Митрохин С.Д. и др. Алгоритм назначения антибактериальной терапии при SARS-CoV-2-ассоциированном повреждении легких у пациентов с COVID-19. М.; 2020. 13 с. / Belevskiy A.S., Zhuravleva M.V., Kameneva TR., Bezlepko E.A., Rodionov B.A, Mitrokhin S.D. et al. Algorithm for prescribing antibiotic therapy for SARS-CoV-2-induced lung injury in patients with COVID-19. Мoscow; 2020. 13 с. (In Russ.).
- Малеев В.В., Зайцев В.В., Яковлев С.В., Козлов Р.С., Сидоренко С.В., Белевский А.С. и др. О применении антибактериальной терапии у пациентов с новой коронавирусной инфекцией COVID-19. Совместное обращение к врачебному сообществу России. Режим доступа: https://omnidoctor.ru/. / Maleev V.V., Zaytsev V.V., Yakovlev S.V., Kozlov R.S., Sidorenko S.V., Belevskiy A.S.
et al. On the use of antibiotic therapy in patients with the new COVID-19 coronavirus
infection. Joint appeal to the Russian medical community. (In Russ.) Available
at: https://omnidoctor.ru/.




 1
1 2
2 3
3 4
4


Комментарии (0)