Содержание
- Что такое закрытоугольная глаукома
- Распространённость и факторы риска закрытоугольной глаукомы
- Патогенез закрытоугольной глаукомы
- Клиническая картина закрытоугольной глаукомы
- Диагностика закрытоугольной глаукомы
- Дифференциальная диагностика закрытоугольной глаукомы
- Лечение закрытоугольной глаукомы
- Прогноз закрытоугольной глаукомы
- Список литературы
Глаукома — группа глазных заболеваний, традиционно характеризующихся повышенным внутриглазным давлением (ВГД). Однако более точно глаукому определяют как невропатию зрительного нерва, и она не всегда может быть связана с повышением ВГД. Закрытоугольная глаукома характеризуется сужением или закрытием угла передней камеры.
Что такое закрытоугольная глаукома
Глаукома определяется как оптическая нейропатия, включающая характерную атрофию диска зрительного нерва, часто сопровождающуюся типичными дефектами поля зрения. При осмотре пораженного глаукомой зрительного нерва выявляют чашевидную форму, которая выглядит как «углубление» головки зрительного нерва. Глаукома часто, хотя и не всегда, связана с повышенным внутриглазным давлением (ВГД).
Закрытоугольная глаукома — форма глаукомы, характеризующаяся сужением или закрытием угла передней камеры. Нормальный угол передней камеры обеспечивает дренаж водянистой влаги, жидкости, которая заполняет глазное яблоко. Когда этот дренажный путь сужен или закрыт, неадекватный дренаж водянистой влаги приводит к повышению ВГД и повреждению зрительного нерва. Нормальное ВГД составляет от 8 до 21 мм рт.ст. В острых эпизодах закрытоугольной глаукомы давление часто составляет 30 мм рт. ст. или выше.
Закрытоугольную глаукому делят на две основные группы:
- Первичная закрытоугольная. Пациенты анатомически предрасположены к этому типу глаукомы; нет никакой другой идентифицируемой причины.
- Вторичная закрытоугольная. Первичный процесс отвечает за сужение или закрытие угла передней камеры, что является вторичным по отношению к этому процессу. Примерами первичных причин являются фиброваскулярная мембрана, которая разрастается над углом, закрывая его, как при неоваскулярной глаукоме, или новообразование или кровоизлияние в заднем сегменте глазного яблока, которое сдавливает угол.
Распространённость и факторы риска закрытоугольной глаукомы
После катаракты глаукома является второй ведущей причиной слепоты в мире. Закрытоугольная глаукома более распространена в азиатском населении, тогда как открытоугольная глаукома чаще встречается в европейском или африканском населении. В 2016 году во всем мире насчитывалось около 20 миллионов человек с закрытоугольной глаукомой, из них 75 % в Азии. По прогнозам, к 2040 году во всем мире их число возрастет до 34 миллионов.
Факторы риска, которые предрасполагают к первичной закрытоугольной глаукоме, включают:
- Семейный анамнез закрытоугольной глаукомы
- Возраст >60 лет
- Женский пол
- Гиперметропия (дальнозоркость)
- Некоторые лекарства
- Псевдоэксфолиация (состояние, при котором аномальные чешуйчатые отложения на поверхности глаз могут ослабить цинулы, поддерживающие хрусталик, и вызвать его смещение вперед)
Самые высокие показатели закрытоугольной глаукомы зарегистрированы у инуитов и азиатов, а более низкие показатели зарегистрированы у африканцев и европейцев.
Патогенез закрытоугольной глаукомы
Первичное закрытие угла. Водянистая влага вырабатывается цилиарным телом, проходит через зрачок, достигает угла передней камеры и выходит из глаза. Баланс между выработкой и оттоком жидкости определяет внутриглазное давление.
При первичном закрытии угла линза анатомически расположена слишком далеко вперед и упирается в радужную оболочку. Это приводит к блокаде зрачка, состоянию, при котором водянистая влага больше не может нормально течь через зрачок. Давление за радужной оболочкой нарастает по отношению к передней камере, в результате чего периферическая радужка изгибается вперед и закрывает весь или часть угла передней камеры.
Продолжительный или повторяющийся контакт между радужной оболочкой и углом может привести к рубцеванию и функциональному повреждению трабекулярной сети, ткани в углу, которая действует как сито, через которое стекает водянистая влага. Как только зрительный нерв показывает повреждение из-за высокого внутриглазного давления (ВГД), заболевание называется первичной закрытоугольной глаукомой.
Если внезапно блокируется весь угол, как это происходит при полной блокаде зрачка, ВГД быстро повышается, и могут возникнуть острые симптомы. Эти приступы острой закрытоугольной глаукомы могут разрешаться спонтанно и повторяться неоднократно, если их не лечить. Без лечения потеря зрения и даже слепота могут произойти быстро во время приступа (от нескольких часов до нескольких дней), поэтому острая закрытоугольная глаукома является настоящей неотложной офтальмологической ситуацией.
Пациенты с анатомически узкими углами подвержены риску закрытия угла в будущем. Ширина их углов передней камеры меньше, чем в нормальных глазах, а их периферическая радужная оболочка ближе к углу передней камеры, чем в норме.
Хроническое закрытие угла происходит, если за один раз блокируется только часть угла и образуются рубцы. Со временем угол может становиться все более закрытым. При этом варианте заболевания ВГД может быть нормальным или лишь слегка повышенным, и в этом случае симптомы, скорее всего, не проявляются. Пациенты с хронической закрытоугольной глаукомой могут иметь больше повреждений зрительного нерва и периферического зрения, когда диагноз установлен, по сравнению с пациентами с острой закрытоугольной глаукомой из-за отсутствия симптомов и, следовательно, поздней диагностики.
Вторичное закрытие угла возникает, когда угол передней камеры закрывается в результате условий, которые толкают радужную оболочку или цилиарное тело вперед («выталкивающие» условия) или деформируют радужную оболочку так, что она втягивается в угол.
К условиям выталкивания относятся:
- Фиброз зрачка на передней поверхности хрусталика.
- Хориоидальный отек или кровоизлияние (из-за различных видов офтальмологической хирургии, лазерного лечения сетчатки, заднего склерита или реакции на лекарства). Топирамат является наиболее распространенным из сульфаниламидных препаратов, вызывающих эту редкую идиосинкразическую реакцию.
- Синдром плато радужной оболочки (аномалия развития).
- Большой или смещенный вперед хрусталик.
- Неправильное направление водянистой влаги (при котором водянистая влага заполняет полость стекловидного тела, а не течет через зрачок, чаще всего в результате офтальмологической хирургии).
- Хориоидальное кровоизлияние или выпот.
- Объемное образование в заднем сегменте глазного яблока (например, опухоль или газовый пузырь, помещенный во время операции на сетчатке).
- Синдромы развития, вызывающие фиброз в заднем сегменте глазного яблока.
Условия вытягивания включают в себя:
- Воспаление или кровь в самом углу, который фиброзируется и сжимается.
- Неоваскуляризация радужной оболочки с образованием фиброваскулярной мембраны (чаще всего наблюдается при плохо контролируемом сахарном диабете или недостаточности глазных артерий).
- Аномальная пролиферация эндотелиальных клеток роговицы.
- Длительное сужение передней камеры, приводящее к контакту угла радужной оболочки из-за травмы или хирургического вмешательства.
- Инвазия эпителиальных клеток или фибробластов в угол.
Клиническая картина закрытоугольной глаукомы
Скорость и степень повышения внутриглазного давления (ВГД) после закрытия угла определяют появление симптомов. Если ВГД быстро повышается, что типично для острой первичной закрытоугольной глаукомы, у пациентов могут возникать некоторые или все из следующих симптомов:
- Снижение зрения
- Радужные ореолы вокруг точечных источников света («аура»)
- Головная боль
- Сильная боль в глазах
- Тошнота и рвота
Если повышение ВГД происходит медленнее и не достигает очень высоких уровней, у пациента могут отсутствовать симптомы. Это происходит при хронической закрытоугольной глаукоме. Больной может не заметить повреждения периферического зрения, которое обычно предшествует снижению центрального зрения.
Признаки, указывающие на быстрое повышение ВГД, включают:
- Покраснение конъюнктивы
- Отек или помутнение роговицы
- Неглубокая передняя камера
- Средне расширенный зрачок (от 4 до 6 мм), который плохо реагирует на свет
Симптомы и признаки острой глаукомы чаще проявляются в вечернее время, когда более низкий уровень освещенности вызывает мидриаз, а складки периферической радужки перекрывают узкий угол.
Диагностика закрытоугольной глаукомы
Пациенты с вышеуказанными симптомами или признаками должны пройти неотложное обследование обоих глаз у офтальмолога, в том числе:
- Острота зрения
- Оценка учеников
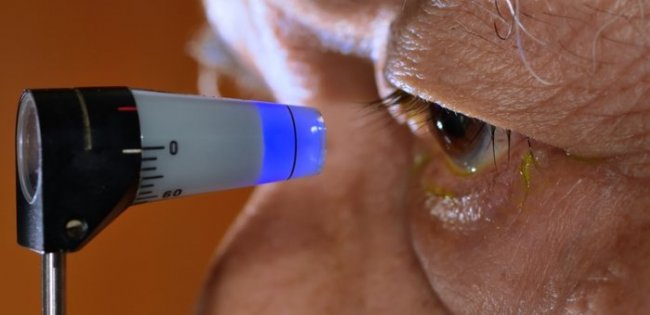
- Внутриглазное давление (ВГД)
- Осмотр передних сегментов с помощью щелевой лампы
- Тестирование поля зрения (либо методом конфронтации [пальцевое тестирование], либо формальными методами, в зависимости от остроты клинической ситуации)
- Гониоскопия
- Осмотр глазного дна без расширения зрачка
Медикаментозное расширение зрачков следует отложить в нелеченых случаях подозрения на закрытоугольную глаукому, так как это может усугубить состояние.
При осмотре глаз у пациентов, перенесших предшествующие острые приступы высокого ВГД, могут наблюдаться неравномерность радужной оболочки из-за ишемии во время приступа, глаукомфлеккен (рассеянные помутнения) в передней части хрусталика, нормальное или повышенное ВГД и чашеобразная форма диска зрительного нерва при узкоугольном глаукома присутствует.
Хотя закрытие угла часто проявляется только в одном глазу, важно также обследовать и другой глаз. Угол второго глаза может быть таким же узким, что подвергает этот глаз риску будущих атак с закрытием угла, если не будет назначено профилактическое лечение.
Гониоскопия является золотым стандартом диагностики закрытоугольной глаукомы. Этот метод предполагает использование специальной линзы для щелевой лампы, которая позволяет офтальмологу визуализировать угол. Индентационная гониоскопия относится к задним давлениям на глазное яблоко с помощью линзы, используемой для гониоскопии. Давление расширит угол, если он не полностью закрыт шрамами; степень, в которой рубцевание привело к закрытию угла, помогает определить его тяжесть и хронический характер. Гониоскопия требует знаний и опыта для надежного выполнения.
Оценка глубины передней камеры с помощью щелевой лампы. В этом методе ширина угла оценивается путем направления светового луча щелевой лампы на периферию передней камеры. Он не так надежен, как гониоскопия, для диагностики закрытоугольной глаукомы.
Ультразвуковая биомикроскопия. Специализированное УЗИ передней камеры может показать закрытие угла и помочь определить механизм. Ультразвуковой биомикроскоп является дорогостоящим и, следовательно, малодоступным. Этот метод также требует специальной интерпретации результатов.
Оптическая когерентная томография переднего сегмента с высоким разрешением используется в качестве модальности для визуализации угла дренажа и выявления глаз с риском закрытия угла. Полученные данные свидетельствуют о том, что глаза, склонные к развитию закрытого угла, не только анатомически отличаются от нормальных глаз, но также могут по-разному реагировать на световые раздражители. Например, при одинаковом расширении радужная оболочка глаза с закрытым углом, как правило, толще, чем радужная оболочка нормального глаза.
Провокационные тесты чаще всего не дают дополнительной информации, кроме клинического обследования, и не используются широко, поскольку требуют много времени, не являются окончательными и потенциально рискованными. В провокационном тесте в темной комнате пациент отдыхает (бодрствует) в темной комнате в течение 30 минут, его или ее голова находится в положении лежа, чтобы стимулировать расширение зрачка и смещение хрусталика вперед. Закрытие угла предлагается, если ВГД значительно повышается или угол кажется более закрытым при гониоскопии. Клиническая применимость неизвестна.
В фармакологических тестах зрачок расширяют с помощью фенилэфрина или парасимпатолитических мидриатических глазных капель и закапывают пилокарпин, пытаясь спровоцировать приступ закрытоугольной глаукомы. Эта процедура сопряжена с риском, и отрицательный результат не исключает абсолютного закрытия угла. Оба глаза не должны проверяться одновременно. В целом желательно избегать этого исследования – по возможности.
Дифференциальная диагностика закрытоугольной глаукомы
Другие причины покраснения глаз могут имитировать острую первичную закрытоугольную глаукому. К ним относятся ирит, травматическая гифема, конъюнктивит, эписклерит, субконъюнктивальное кровоизлияние, эрозия роговицы и инфекционный кератит.
Врач первичного звена может отличить острое первичное закрытие от этих состояний по наличию сильной боли в глазах, головной боли, тошноты и рвоты, расширенному зрачку наполовину и, возможно, снижению зрения. Однако не каждый пациент с острой закрытоугольной глаукомой будет демонстрировать все эти симптомы и признаки.
Вторичное закрытие угла лучше всего отличить от первичного закрытия офтальмологом. Лечение этих нарушений отличается от лечения первичного закрытия угла.
Лечение закрытоугольной глаукомы
Лечение закрытоугольной глаукомы включает медикаментозный контроль повышенного внутриглазного давления (ВГД) с последующим устранением закрытоугольной глаукомы с помощью лазерной периферической иридотомии или других хирургических вмешательств. Пациента следует срочно направить к офтальмологу для лечения.
Острая первичная закрытоугольная глаукома
Медикаментозная терапия. Нет доступных исследований, сравнивающих медицинские варианты лечения острой закрытоугольной глаукомы, и рекомендации по лечению основаны на клиническом опыте. Когда офтальмолог доступен для консультации в течение одного часа после поступления пациента, пациенты с признаками или симптомами, предполагающими возможное острое закрытие угла, должны быть направлены на неотложную оценку и лечение.
Когда существует вероятность задержки в час или более до того, как пациент может быть осмотрен офтальмологом, и подозрение на острый приступ велико, следует начать эмпирическое лечение. Если зрение нормальное, но другие симптомы и признаки указывают на острый приступ закрытия угла, эмпирическое лечение следует проводить только при значительном повышении внутриглазного давления (например, >40 мм рт. ст.). При остром первичном закрытоугольном приступе начальное лечение включает быстрое введение глазных капель для снижения давления. Возможным режимом лечения может быть по одной капле с интервалом в одну минуту:
- 0,5% тимолола малеата;
- 1% апраклонидин;
- и 2% пилокарпин, особенно непосредственно перед лазерной периферической иридотомией.
Рекомендуется дать пациенту 500 мг перорально или внутривенно (в/в) ацетазоламида. Через 30–60 минут после введения гипотензивных капель и ацетазоламида следует проверить глазное давление. Если глазное давление по-прежнему значительно повышено, можно снова ввести те же капли, но больной также должен быть немедленно осмотрен офтальмологом. Системные препараты, кроме ацетазоламида (такие как маннит внутривенно), следует вводить под руководством офтальмолога, поскольку перед их введением необходимо подтвердить закрытие угла.
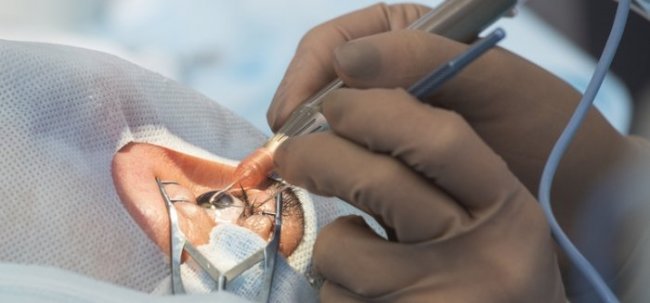
Если медикаментозное лечение успешно снижает внутриглазное давление, как это чаще всего бывает, отек роговицы и боль в глазах обычно уменьшаются или исчезают. В рефрактерных случаях офтальмолог может рассмотреть возможность проведения парацентеза передней камеры для удаления некоторого количества водянистой влаги и немедленного временного снижения внутриглазного давления, что может помочь остановить приступ. После купирования приступа методом выбора является периферическая иридотомия. Если лазерная периферическая иридотомия не дает результатов или роговица слишком мутная для визуализации радужной оболочки, может потребоваться хирургическая периферическая иридэктомия.
Лазерная периферическая иридотомия. Эта процедура создает крошечное отверстие в периферической радужке, через которое водянистая влага может вытекать и достигать угла. Как только иридотомия открыта, зрачковый блок устраняется. Периферическую иридотомию обычно выполняют с помощью лазера.
ВГД повторно проверяют через 30–120 минут после выполнения иридотомии, и в течение нескольких дней назначают мягкие стероидные капли. Затем проводят повторную гониоскопию, чтобы определить, стал ли угол шире. Зрачок расширяют, чтобы убедиться, что ВГД не повышается значительно, и лучше оценить любое повреждение зрительного нерва глаукомой.
Возможные осложнения лазерной периферической иридотомии включают:
- Повышенное внутриглазное давление
- Воспаление
- Лазерные ожоги роговицы, хрусталика или сетчатки
- Призрачное изображение в видении
- Увеличение скорости образования катаракты
- Необходимость повторного лечения, если отверстие самопроизвольно уменьшилось или закрылось
Следует осмотреть парный глаз. Если обнаружен узкий угол, следует выполнить профилактическую лазерную периферическую иридотомию, чтобы предотвратить будущие приступы закрытоугольной глаукомы. При отсутствии лечения примерно у 50% парных глаз у пациентов с острой закрытоугольной глаукомой повторный приступ возникнет в течение пяти лет.
Хирургическая периферическая иридэктомия. При этой процедуре офтальмолог делает разрез в передней камере и хирургическим путем иссекает небольшое количество ткани радужной оболочки, чтобы создать проход для водянистой влаги, чтобы достичь угла.
Другие хирургические вмешательства. В некоторых случаях закрытоугольной глаукомы гониосинехиализ может быть выполнен в операционной в какой-то момент после выполнения периферической иридотомии. При гониосинехиализе спайки, которые приводят к рубцеванию угла, механически лизируются в попытке восстановить некоторую дренажную функцию. Результаты, как правило, лучше, если рубцевание присутствует менее одного года.
Хирургическое лечение катаракты (факоэмульсификация) с имплантацией интраокулярной линзы может решить проблему острой или хронической первичной закрытоугольной глаукомы у некоторых пациентов путем удаления линзы, которая может сдавливать угол. Рандомизированное исследование 62 китайских пациентов с катарактой, которые лечились от острой первичной закрытоугольной глаукомы, показало, что ранняя факоэмульсификация была более эффективной, чем лазерная периферическая иридотомия, в предотвращении рецидива повышения ВГД. В метаанализе 2017 года у пациентов с закрытоугольной глаукомой наблюдалось снижение ВГД на 6,4 мм рт. ст. (95% ДИ, от -9,4 до -3,4 мм рт. ст.) после операции по удалению катаракты в течение 12 месяцев или дольше. Многоцентровое исследование, в котором пациенты с закрытым углом были рандомизированы либо для удаления прозрачного хрусталика (то есть удаления хрусталика без выраженной катаракты), либо для лазерной периферической иридотомии, показало, что удаление прозрачного хрусталика было более эффективным, при этом ВГД было на 1,18 мм рт. ст. ниже, чем после иридотомии (95% ДИ от -1,99 до -0,38), а также более экономичным.
Хроническая закрытоугольная глаукома
Лазерная периферическая иридотомия является первым шагом в лечении пациентов с хронической закрытоугольной глаукомой для устранения любого компонента зрачковой блокады. Однако ВГД может оставаться повышенным, если рубцевание уже повредило угол дренажа. В этом случае оставшуюся глаукому лечат медикаментозно и хирургически так же, как открытоугольную глаукому.
Вторичная закрытоугольная глаукома
Вторичная закрытоугольная глаукома лечится путем лечения основной причины, если это возможно. Медикаментозный и хирургический контроль ВГД является следующим шагом, как и при открытоугольной глаукоме.
Прогноз закрытоугольной глаукомы
Исходы у пациентов с закрытоугольной глаукомой зависят от того, насколько рано выявлено заболевание. Поскольку повреждение зрительного нерва при глаукоме, как правило, необратимо и может произойти в течение нескольких часов в случае острого приступа закрытия угла, важно, чтобы офтальмолог срочно посетил этих пациентов для быстрой диагностики и лечения.
Парный глаз также должен быть оценен, так как профилактическое лечение лазерной периферической иридотомией может предотвратить закрытие угла в будущем. Исход для пациентов с вторичным закрытием угла зависит от его причины.
Список литературы / References
- Azuara-Blanco A, Burr J, Ramsay C, et al. Effectiveness of early lens extraction for the treatment of primary angle-closure glaucoma (EAGLE): a randomised controlled trial // Lancet 2016; 388:1389.
- Bonomi L, Marchini G, Marraffa M, et al. Epidemiology of angle-closure glaucoma: prevalence, clinical types, and association with peripheral anterior chamber depth in the Egna-Neumarket Glaucoma Study // Ophthalmology 2000; 107:998.
- Bourne RR, Sørensen KE, Klauber A, et al. Glaucoma in East Greenlandic Inuit--a population survey in Ittoqqortoormiit (Scoresbysund) // Acta Ophthalmol Scand 2001; 79:462.
- Buhrmann RR, Quigley HA, Barron Y, et al. Prevalence of glaucoma in a rural East African population // Invest Ophthalmol Vis Sci 2000; 41:40.
- Congdon N, Wang F, Tielsch JM. Issues in the epidemiology and population-based screening of primary angle-closure glaucoma // Surv Ophthalmol 1992; 36:411.
- Congdon NG, Friedman DS. Angle-closure glaucoma: impact, etiology, diagnosis, and treatment // Curr Opin Ophthalmol 2003; 14:70.
- Edwards RS. Behaviour of the fellow eye in acute angle-closure glaucoma // Br J Ophthalmol 1982; 66:576.
- Foster PJ, Johnson GJ. Glaucoma in China: how big is the problem? // Br J Ophthalmol 2001; 85:1277.
- Friedman DS, Vedula SS. Lens extraction for chronic angle-closure glaucoma // Cochrane Database Syst Rev 2006; CD005555.
- Guzman CP, Gong T, Nongpiur ME, et al. Anterior segment optical coherence tomography parameters in subtypes of primary angle closure // Invest Ophthalmol Vis Sci 2013; 54:5281.
- Kingman S. Glaucoma is second leading cause of blindness globally // Bull World Health Organ 2004; 82:887.
- Lai JS, Gangwani RA. Medication-induced acute angle closure attack // Hong Kong Med J 2012; 18:139.
- Lai JS, Tham CC, Chan JC. The clinical outcomes of cataract extraction by phacoemulsification in eyes with primary angle-closure glaucoma (PACG) and co-existing cataract: a prospective case series // J Glaucoma 2006; 15:47.
- Lam DS, Leung DY, Tham CC, et al. Randomized trial of early phacoemulsification versus peripheral iridotomy to prevent intraocular pressure rise after acute primary angle closure // Ophthalmology 2008; 115:1134.
- Leibowitz HM. The red eye // N Engl J Med 2000; 343:345.
- Masis M, Mineault PJ, Phan E, Lin SC. The role of phacoemulsification in glaucoma therapy: A systematic review and meta-analysis // Surv Ophthalmol 2018; 63:700.
- Pokhrel PK, Loftus SA. Ocular emergencies // Am Fam Physician 2007; 76:829.
- Prum BE Jr, Herndon LW Jr, Moroi SE, et al. Primary Angle Closure Preferred Practice Pattern(®) Guidelines // Ophthalmology 2016; 123:P1.
- Prum BE Jr, Rosenberg LF, Gedde SJ, et al. Primary Open-Angle Glaucoma Preferred Practice Pattern(®) Guidelines // Ophthalmology 2016; 123:P41.
- Quigley HA, Silver DM, Friedman DS, et al. Iris cross-sectional area decreases with pupil dilation and its dynamic behavior is a risk factor in angle closure // J Glaucoma 2009; 18:173.
- Quigley HA. Glaucoma // Lancet 2011; 377:1367.
- Saw SM, Gazzard G, Friedman DS. Interventions for angle-closure glaucoma: an evidence-based update // Ophthalmology 2003; 110:1869.
- Seitz DP, Campbell RJ, Bell CM, et al. Short-term exposure to antidepressant drugs and risk of acute angle-closure glaucoma among older adults // J Clin Psychopharmacol 2012; 32:403.
- Shields SR. Managing eye disease in primary care. Part 3. When to refer for ophthalmologic care // Postgrad Med 2000; 108:99.
- Teekhasaenee C, Ritch R. Combined phacoemulsification and goniosynechialysis for uncontrolled chronic angle-closure glaucoma after acute angle-closure glaucoma // Ophthalmology 1999; 106:669.
- Tham YC, Li X, Wong TY, et al. Global prevalence of glaucoma and projections of glaucoma burden through 2040: a systematic review and meta-analysis // Ophthalmology 2014; 121:2081.
- Vijaya L, Asokan R, Panday M, George R. Is prophylactic laser peripheral iridotomy for primary angle closure suspects a risk factor for cataract progression? The Chennai Eye Disease Incidence Study // Br J Ophthalmol 2017; 101:665.
- Wang JC, Chew PT. What is the direct cost of treatment of acute primary angle closure glaucoma? The Singapore model // Clin Exp Ophthalmol 2004; 32:578.
- Wong HT, Lim MC, Sakata LM, et al. High-definition optical coherence tomography imaging of the iridocorneal angle of the eye // Arch Ophthalmol 2009; 127:256.








 1
1 2
2 3
3 4
4


Комментарии (0)